- トップ
- ブログ
ブログ
四十肩、五十肩って結局なに?
執筆者:
四十肩、五十肩で悩んでいる方は多いと思います。この世代に発症することが多く、どちらも違いはありません。
また肩関節周囲炎といった呼び方をすることもありますが、あまりピンと来ないので四十肩、五十肩で浸透していますよね。
そして驚くことに、江戸時代からあるのだとか…
別名“長命病”とも言われていたそうです。

(https://www.canva.com/photos/MADarPOGgHA-shoulder-pain/)
当院でも肩の痛みを抱えてご来院される方が多くみえ、軽度な痛みから強い夜間痛、肩を後ろに回したり、全く動かせないような激痛まで程度は様々です。
定義としては
なにかしらの関節内炎症によって肩関節に強い痛みを生じ,次第に肩関節の可動域制限が生じていく後に,疾痛が軽減して拘縮だけが残り,そして拘縮も経過とともに改善していく
(出典:村木孝行. (2016). 肩関節周囲炎 理学療法診療ガイドライン. 理学療法学, 43(1), 67–72.)
しかし四十肩、五十肩って何を指しているのかわからないという方も多いのではないでしょうか?
骨・軟骨・靭帯・腱・滑液包や関節包などが老化して、肩の周囲の組織に炎症が起こることが原因と考えられていますが、現在もはっきりとした原因はわからないとされています。
しかし、画像診断が進歩したことで少しずつ痛みの原因が分かってきた部分もあります。
MRI・CT・超音波エコーを使い組織の異常を把握できるようになってきました。
(MRI Shoulder joint Magnetic resonance imaging (MRI) - Canva)

例えば
・烏口突起炎
・上腕二頭筋長頭腱炎
・肩峰下滑液包炎
・腱板炎
・石灰沈着性腱板炎
・肩関節拘縮
など
いままでは詳しく診断できなかったため、ざっくりとこの年代で肩の痛みは四十肩、五十肩だろうとされていましたが、いまではこのような細かい診断名が付くこともあります。
四十肩、五十肩の痛みの経過は大体決まっており、ほとんどがこのような経過を辿ります。
凍結進行期(freezing phase)→凍結期(frozen phase)→解凍期(thawing phase)
そして平均して1~2年で治るとされています。
つまり一人一人の肩の症状や痛みの状況によって、その時にやるべきことと避けるべきことが変わり、病期にあわせた治療や運動療法が必要となります。
次回は痛みの段階によりどんなことをすべきかを書こうと思います。
なんでも筋肉の炎症⁉ 野球肘 高校生~大人編
執筆者:院長 山本幸治

執筆者 山本幸治
「なんでも筋肉の炎症!? 野球肘 小学生編 中学生編」に続き高校生~大人編です。
個人差はありますが、高校生になると骨端線(成長線)も閉鎖してきて、ほぼ大人の骨になってきます。そうすると再脆弱部位は「骨」ではなくて筋肉や靱帯などの軟部組織になってきます。
野球選手の肘の手術といえばトミージョン手術が有名ですが、その手術は肘内側側副靱帯の再建手術であり、この頃から内側側副靱帯の問題が出現してきます。
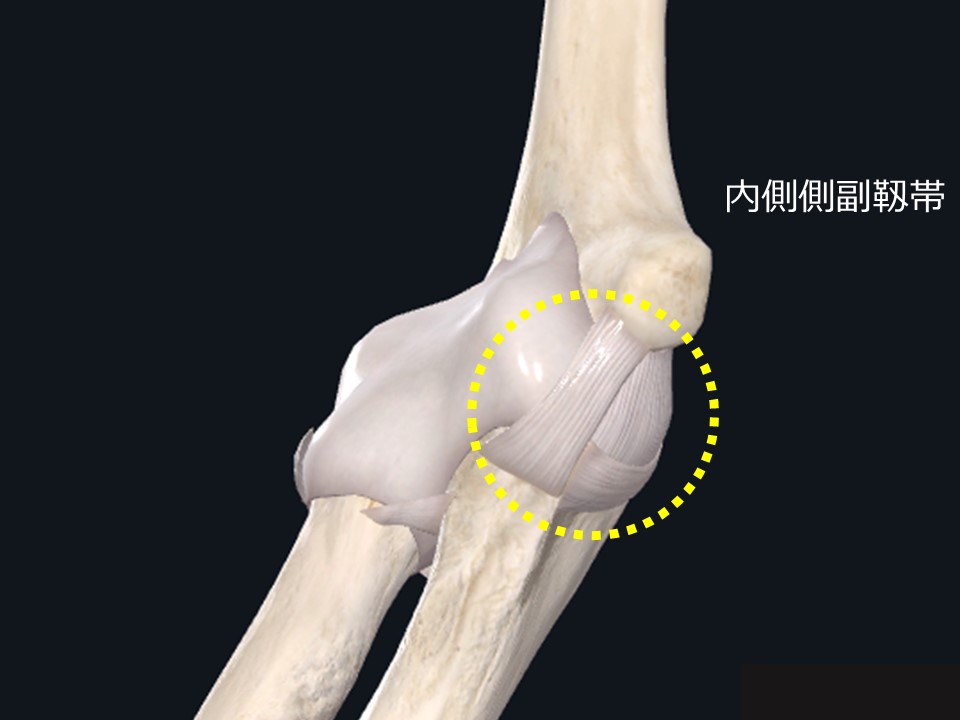
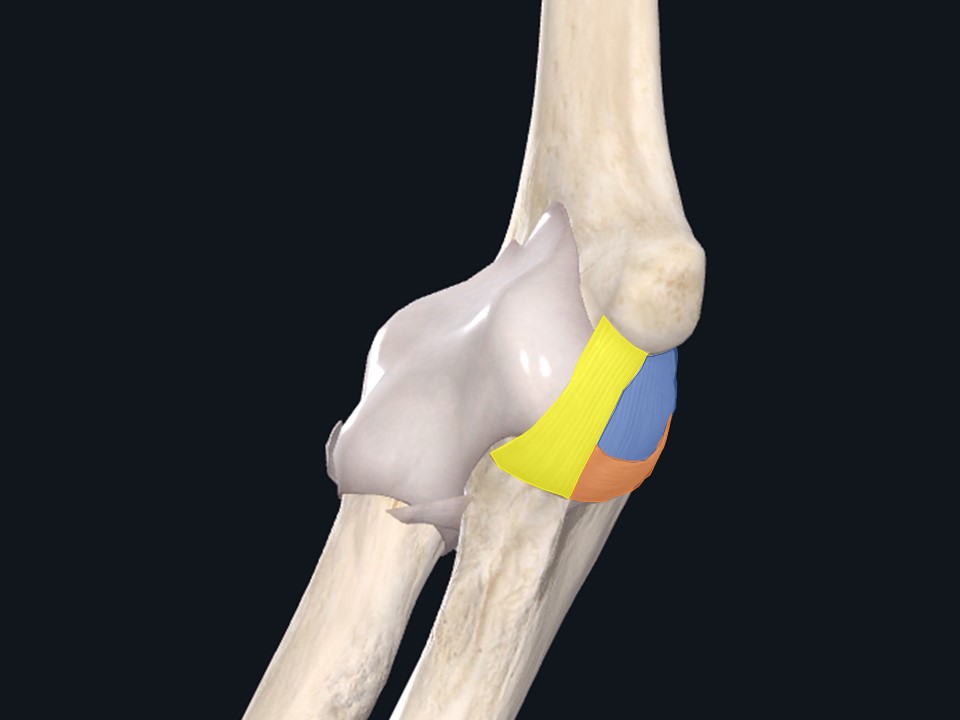
(図1)
上図1が内側側副靱帯です。内側側副靱帯は3本の線維から構成されています(図2)。
(図2)
(図3)
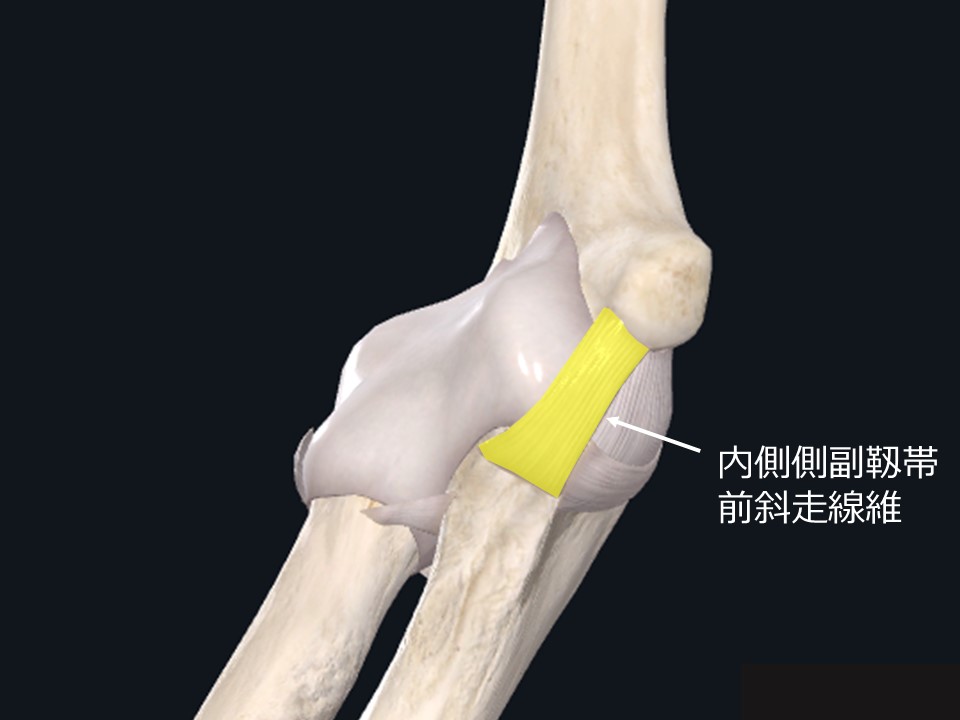
その内側側副靱帯の3本の線維のうち、一番損傷を受けやすいのは図3(黄色)の前斜走線維です。小中高と投手をしてきて、たくさん投げている選手は完全断裂してないまでも、この部位が損傷を起こし腫れてきている選手は多くみかけます。
アメリカスポーツ医学研究所(ASMI)も「若年時からの蓄積によって故障は引き起こされる」という見解を示しています。
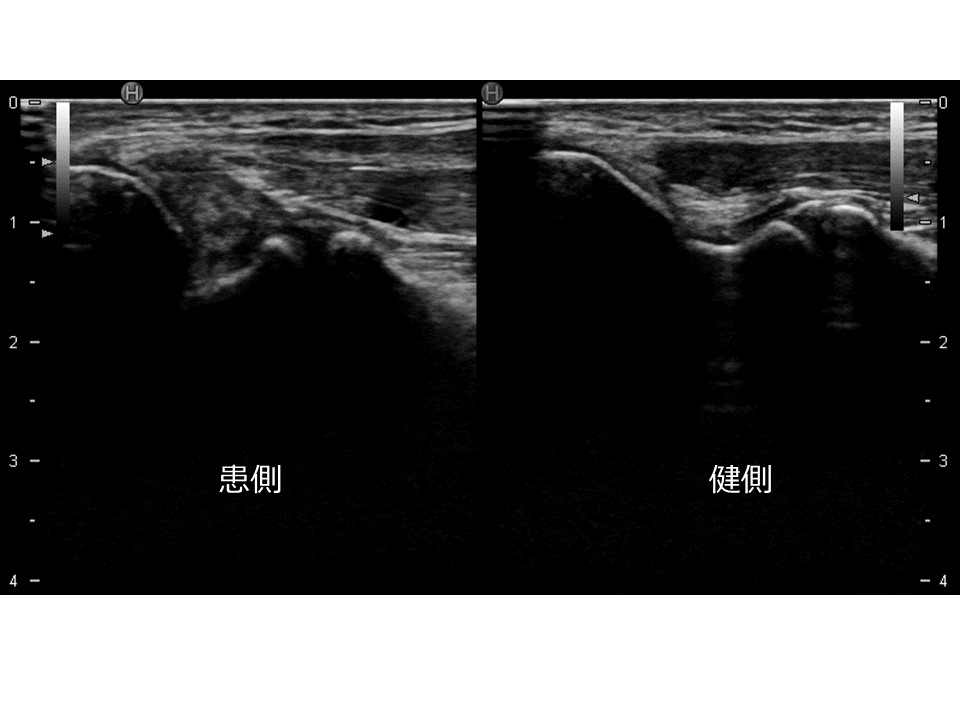
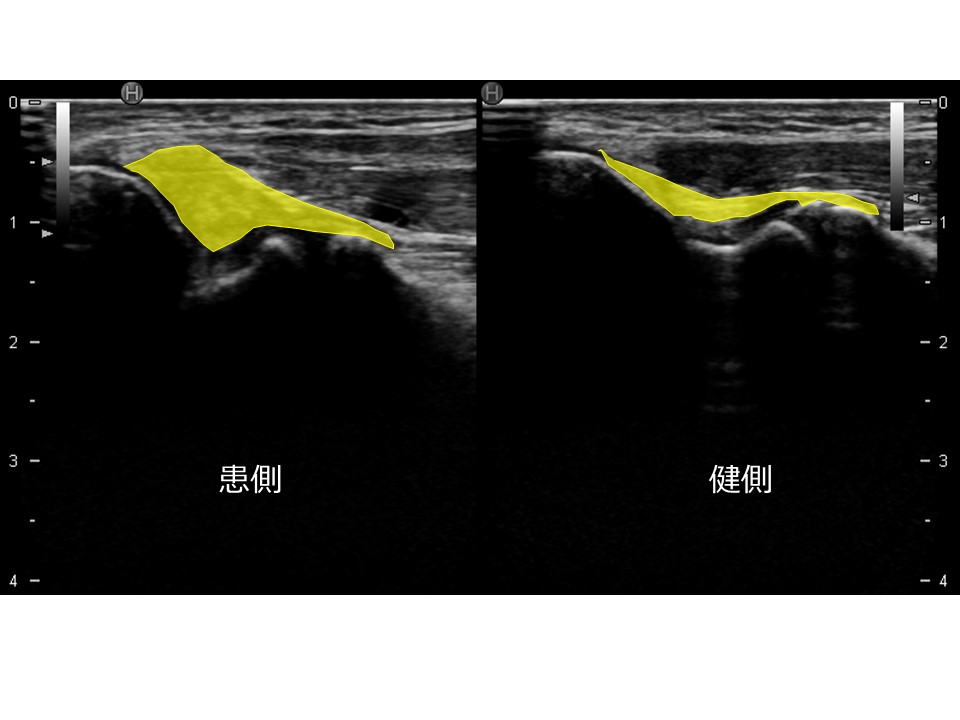
図4は内側側副靱帯損傷のエコー画像です。右の健常側に比べ腫れているのがお分かりになるでしょうか?
(図4)
(図5)
ドップラーをかけると炎症反応があるのも分かります(図6)。

(図6)
このように前斜走線維が損傷し、腫れてきていても投げて投げれないことはありません。が、段々と痛みは強くなりそのうちに投げれなくなってきてしまいます。
若年時からの蓄積とはどういうことか?
小・中学生時代は最脆弱部位は骨であり、多くの小・中学生は骨が悪くなると以前申し上げました。大人になるにつれ骨は丈夫になり、骨の障害は消失し治ります。しかしその骨の障害の程度が悪いと骨の変形を残します。
図7、8も内側上顆のエコー画像ですが、右の健側に比し左の患側の内側上顆下端部の骨の形が違うのがお分かりになるでしょうか?
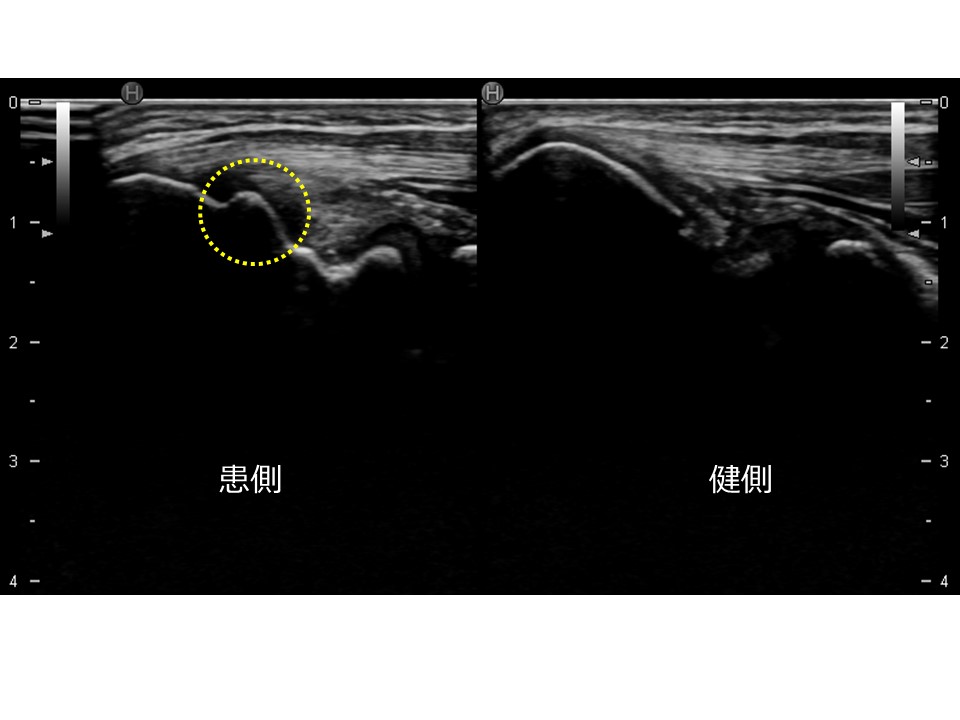
(図7)
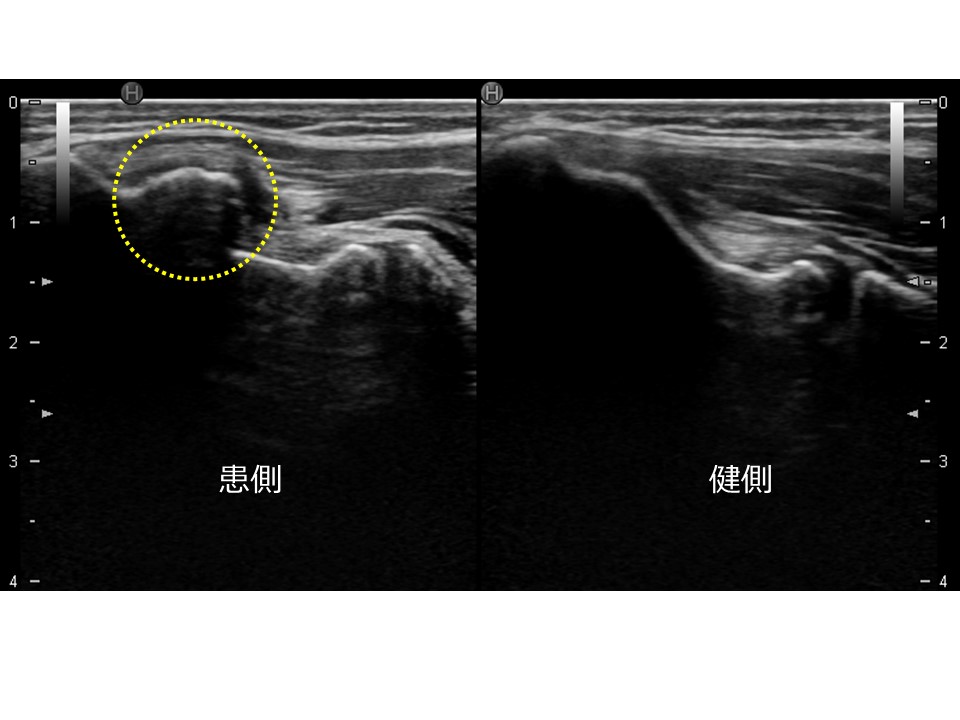
(図8)
小・中学生時代の内側骨端核の剥離骨折や分離分節化の治癒後このような変形が残存します。その結果、骨の形の変化(骨端が間延びする)が生じることにより内側側副靱帯の前斜走線維のテンション(張力)に違いが生じます。
靱帯は骨に付着する際、その付着部への距離が違ってきてしまうため、患側は“たわんだ靱帯”状態になってしまいます。靱帯が正常に機能するためには一定のテンションが必要です。たわんだ状態が容易に損傷しやすいのは想像に難くないでしょう(図9)。
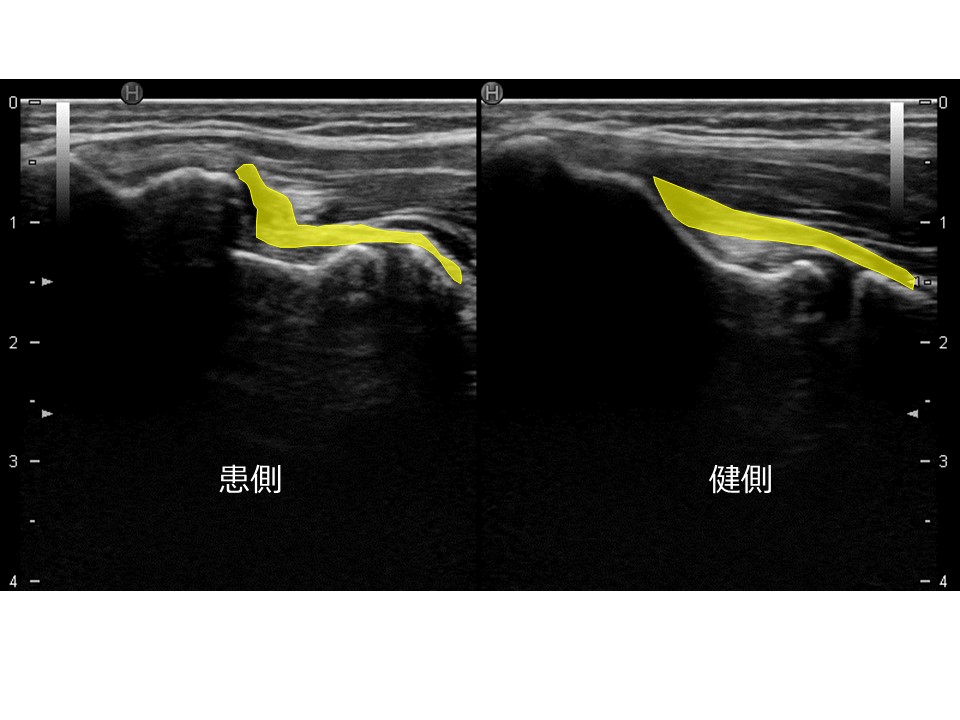
(図9)
だから大人になってから靱帯が悪くなってくるのです。若年時に無理をしない!のはこういった理由によります。そうそう気軽に手術を受ければ良いというわけではありません。
アメリカでは一時トミージョンをおこなえば球速が上がるとして、無損傷でも高校生が靱帯再建手術を受けていたこともあるようです。しかし現在ではそれ(球速が上がる)は、同じくASMIによってむしろ球速は低下したとして否定されています。
手術後の一部の選手が球速が増した理由は、手術によるものではなくリハビリによって下半身が強化されたり、投球フォームが改善されたことによるとされています。やはり体にメスをいれるということは最終手段にしたいものです。
悪くさせないことが一番良いことではありますが、それでも悪くなってしまった場合、当院では体外衝撃波やLIPUS(低出力パルス超音波)を利用しながら徒手療法をおこなっていきます。

また、なぜ靱帯がダメージを受けるに至ったか、若年時の無理以外にも、体の柔軟性や使い方、投球フォームや運動連鎖の問題があることも多く、大局的な視野を持ち治療していくことが大切になってきます。
ジョーンズ(Jones)骨折治療と当院のアプローチ 難治性骨折を防ぐためには
執筆者:
『ジョーンズ骨折』
あまり聞かない骨折名かもしれませんが、スポーツ選手に起こりやすいケガの一つにジョーンズ骨折があります。
ジョーンズ骨折は、足の甲の小指側(第五中足骨の基部)に繰り返し力がかかり、ダメージが蓄積されることで疲労骨折が起こります。
また捻挫のように足首を捻った際にも起こるケガです。
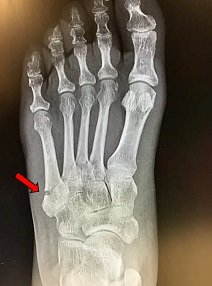
特にサッカー選手に多いケガで最初は捻挫しただけと思って放置していたが、内出血や腫れが引かず病院でレントゲンを撮ってみたら骨折していたというのはよく聞く話です。
ジョーンズ骨折は骨折した場所や程度、最初の処置が遅れた場合などは手術となる場合もあるため、完全に骨折する前の疲労骨折状態で発見することがとても大切になります。
また体が硬い選手(特に股関節の内旋)はジョーンズ骨折のリスクが高くなることや、足に合っていないシューズを着用している選手(Bladeタイプのスパイク)、グランドが人工芝の場合などはジョーンズ骨折のリスクが上がるというデータもあります。⁽¹⁾

骨折が起こる前に防ぐことが可能な場合もあるため、股関節の柔軟性の確保や超音波エコーで足の状態を定期的にチェックすることが有効です。
当院でもバスケットの試合中に着地した際、相手の足の上に乗ってしまい足首を捻ったとのことで来院された方が見えました。
捻挫の痛みとは違う感じがするとのことで超音波エコーで確認してみると骨折が疑われたため医師へ紹介し、ジョーンズ骨折の診断でした。
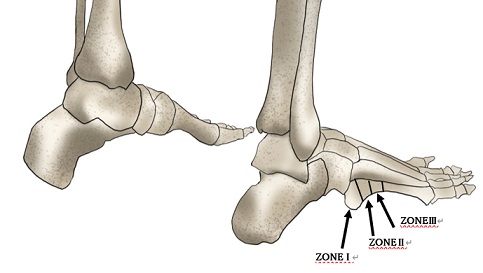
骨折場所によりZONEⅠ、Ⅱ、Ⅲと分類され、その中でもⅡとⅢをまとめてジョーンズ骨折といいます。
ZONEⅡでの骨折は一回の外力で骨折することが多く、ZONEⅢでの骨折は繰り返しのストレスにより疲労性骨折を起こすことが多いです。
このZONEⅡ、Ⅲの場所の骨折は難治性であり、再骨折や骨癒合が得られないこともあるため基本的には手術によりワイヤーやスクリュー固定を行います。
しかし手術をしてリハビリを行い、満足にプレーできるようになるまで数か月かかってしまいます。
当院で治療を行ったバスケットボール選手は、国体の試合が迫っていたため、再発の可能性をお伝えしたうえで手術はせず当院での治療を選択されました。
エコーで骨の癒合の経過を辿りながら、超音波治療(LIPUS)、酸素カプセルを行うとともに、ショックマスターによる体外衝撃波での治療を行い、試合までに復帰することができました。
⦅ショックマスター⦆

⦅LIPUS⦆
⦅酸素カプセル⦆

受傷時
〈6/26〉
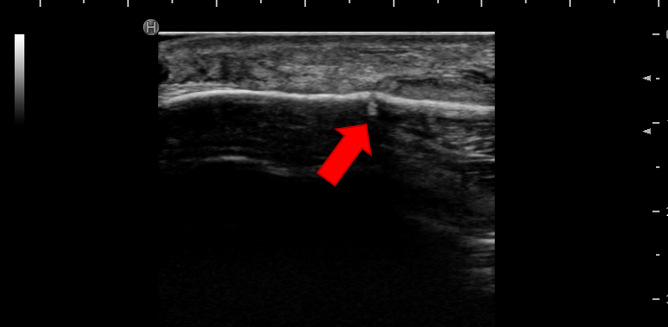
約一か月後
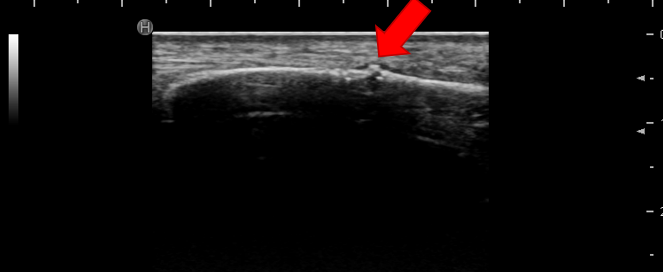
仮骨が形成されています。
2か月後
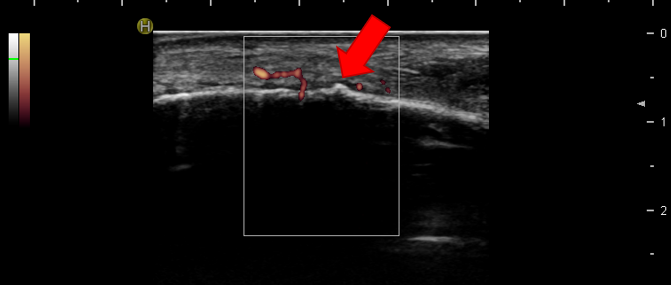
骨癒合した様子が見られ、ドップラーの反応が残存しており治癒過程であることがわかります。
ドップラーの反応は圧痛と一致しておらず、このまま新生血管が残存することもあります。
再発の可能性があるケガのため、超音波エコーで骨折部を定期的にチェックしながら現在も問題なくプレーされています。
当初の目的であった国体には間に合ったものの、残念ながら新型コロナウイルスの蔓延防止措置のため中止となってしまいました…
ご紹介したバスケットボール選手は手術をするか、保存療法で治すか迷われていましたが、手術をすると日程的にパフォーマンスが国体に間に合わない可能性が高いとご本人が判断され、当院での保存療法に一縷の望みを持って賭けました。
今回の例のようにショックマスターやLIPUSは早期回復への可能性を秘めたアプローチができ、保存療法で復帰を目指すことも選択肢の一つとなります。
当院では選手の状況や試合日程などを考慮し、できる限り要望に応えられるようにしております。
少しでも早期に回復したい方や、難治性の骨折でお悩みの方は一度ヤマモト整骨院へご相談ください。
【参考文献】 ⁽¹⁾Miyamori T, Nagao M, Sawa R, et al. Playing football on artificial turf as a risk factor for fifth metatarsal stress fracture: a retrospective cohort study. BMJ Open 2019;9:e022864. doi:10.1136/ bmjopen-2018-022864

●当院の施術を受ける前、どんな症状に悩んでいましたか?
骨折(第5中足骨)
6/28に受傷し、8/21の大会に出場する為には手術では間に合わない状況だった。
●施術を受けてみてどうでしたか?
・超音波治療(週5) ・体外衝撃波(週1)
・酸素カプセル(隔週)
非常に治りが早かった。体外衝撃波は強い痛みを伴うが効果は高く、1ケ月ほどでジョギングを再開できた。 手術では不可能だった大会の参加が可能な状態となった。
●もし施術を受けていなかったら、今頃はどんな生活を送っていたと思いますか?
競技復帰が遅れ、3ヵ月~5か月の時間が必要だったと思う。
保存治療は経過に注意する必要があると思うが、今回の治療はベストだったと個人的に思う。
●お悩みの方へ、一言お願いします。
第5中足骨骨折された方にはぜひ受けてほしい治療と思いました。短期で復帰できました。 ただ再発の可能性が高い骨折なので長い目で焦らないことが一番だと思いました。
根拠のある本物を学ぶ
執筆者:院長 山本幸治



執筆者 山本幸治
当院は絶えず“学ぶこと”を怠りません。
医療は日進月歩で変化しています。
昨日の常識が今日の非常識になることさえもあり得ます。
医療の端くれを担う以上、“学ぶこと”は義務であると思っています。
そしてその“学ぶこと”も内容が非常に大切になってきます。
○○療法、○○手技など様々あります。
一回で全て治ります!何でも治します!なんてのもたくさんあります。
良いもの、そうでないもの、どこで判断したら良いのでしょう?
そこに根拠があるかないか、それに尽きるのではないでしょうか。
根拠のある本物を学ぶ

運動器治療を志すものであれば知らないものは居ないはず、林典雄先生(理学療法士)の研究所です。
確かな解剖生理学の知識と学術に裏付けられた手技は本物です。
開催されているセミナーは2年待ちで、北は北海道から南は沖縄まで泊りがけで学びにみえます。
多くの医師からも一目置かれ、整形外科ドクターも学びにみえます。
当院も度々研修させていただいております。
少しでも多くの患者様を救うために。。。

なんでも筋肉の炎症!? 野球肘 中学生編
文責:院長 山本幸治

執筆者 山本幸治
先日、「なんでも筋肉の炎症!? 野球肘 小学生編」をお話しました。
今日は中学生編です。
中学生になってくると、個人差はありますが上腕骨内側上顆の骨端線は閉鎖し大人の骨になってきます。
そうすると肘内側部での脆弱部位というのも変化してきて、同じ内側部の痛みでも中学生になると損傷部位はやや違ってきます。
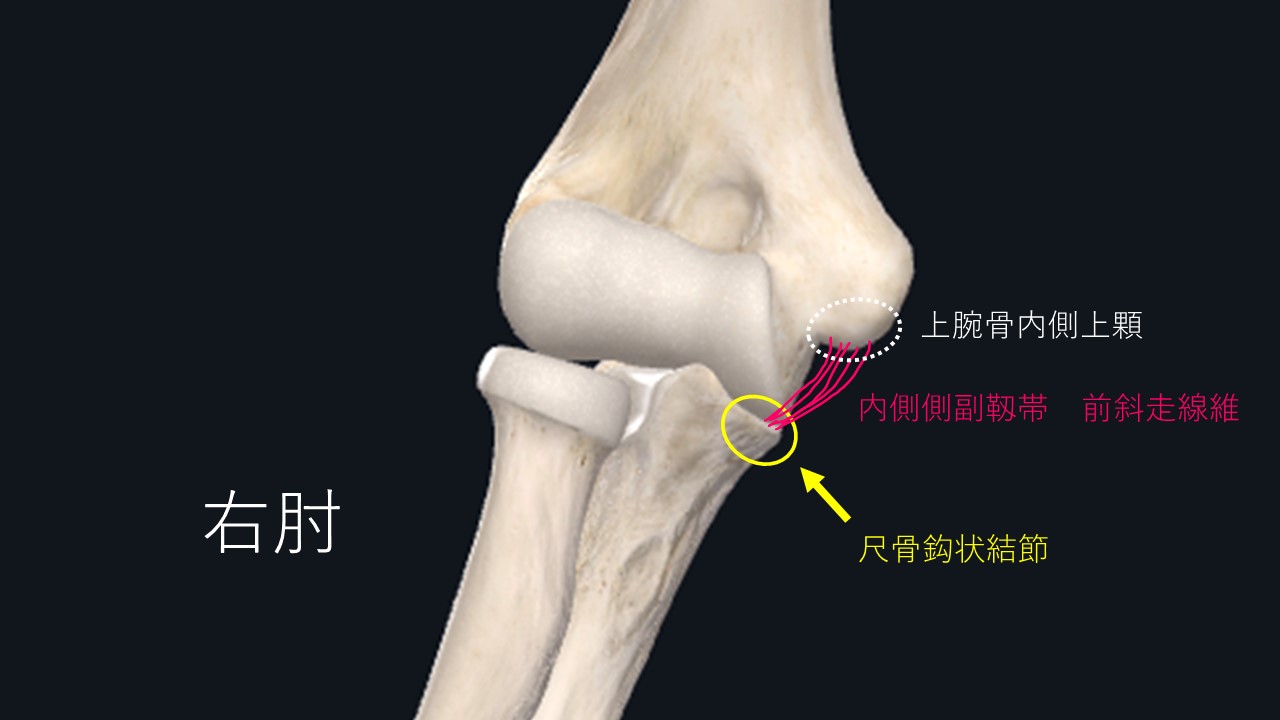
中学生になってくると、尺骨の鈎状結節にしばしば障害が発生するようになってきます。
しかしここがまたよく見逃されやすい場所でもあります。
前医で筋肉の炎症といわれ、1ヵ月投球中止にしていたけれど、投げ始めたらすぐに痛くて…といって来院される方多くいらっしゃいます。
程度の差はあれ、投げて投げられない痛みではないので、何度も繰り返し損傷を起こしていることを伺わせるケースもしばしば見受けられ、ひどくなると骨が隆々と隆起してしまっている子もいます。
小学生の上腕骨内側上顆の分離分節タイプより、やや時間は掛かる傾向はありますが、適切に対処、治療していけば、いたずらに長引かず治ってまいります。
尺骨鈎状結節部の状態を把握するのには超音波エコーが非常に有用となります。
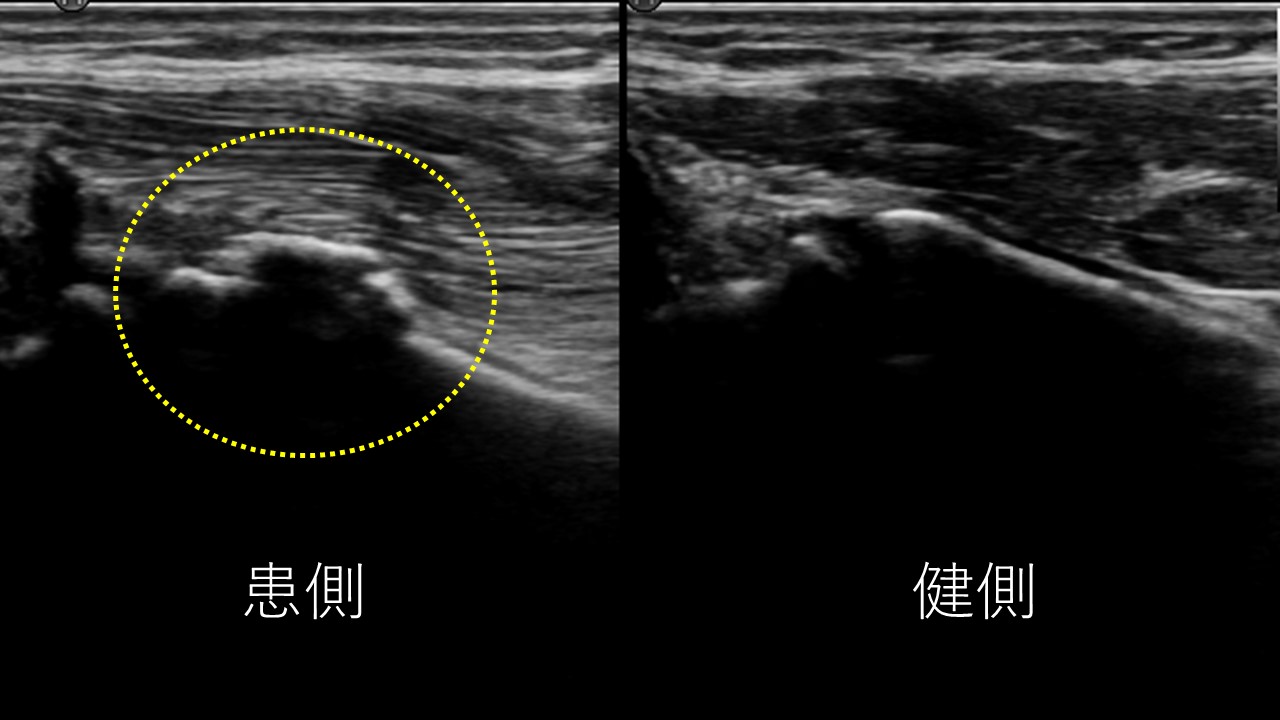
なんでも炎症!とせずに的確に状態を把握し、治療にあたることが大切です。
外側上顆炎?テニスしてないのにテニス肘?
執筆者:
当院では肘の外側の痛みを訴えて来院される方が多くいます。
日常生活の中で手を使う際の何気ない動作や、物を持ち上げるときなどに痛みが出現し、徐々に強くなっていきます。
テニス選手やゴルフ選手などスポーツをしている人に多いですが、中にはテニスをしたことが無いのに病院でテニス肘と診断されたり、ネットで調べると症状が一致するなどで痛みが軽減せずに悩んで来院される方も少なくありません。
重いものを運ぶ動作や家事、デスクワークが多い人にもよく起こる症状で、必ずしもテニスをしているからなるわけではありません。
使用頻度の高い場所であり、我慢すると痛みが悪化していくため、早めに治療することをお勧めします。
テニス肘とは

テニス肘とは上腕骨外側上顆炎のことを指します。
上腕骨の外側上顆という場所に付着している筋肉が収縮し何度もひっぱることで徐々に炎症が起こり、慢性的な障害になったものをテニス肘といいます。
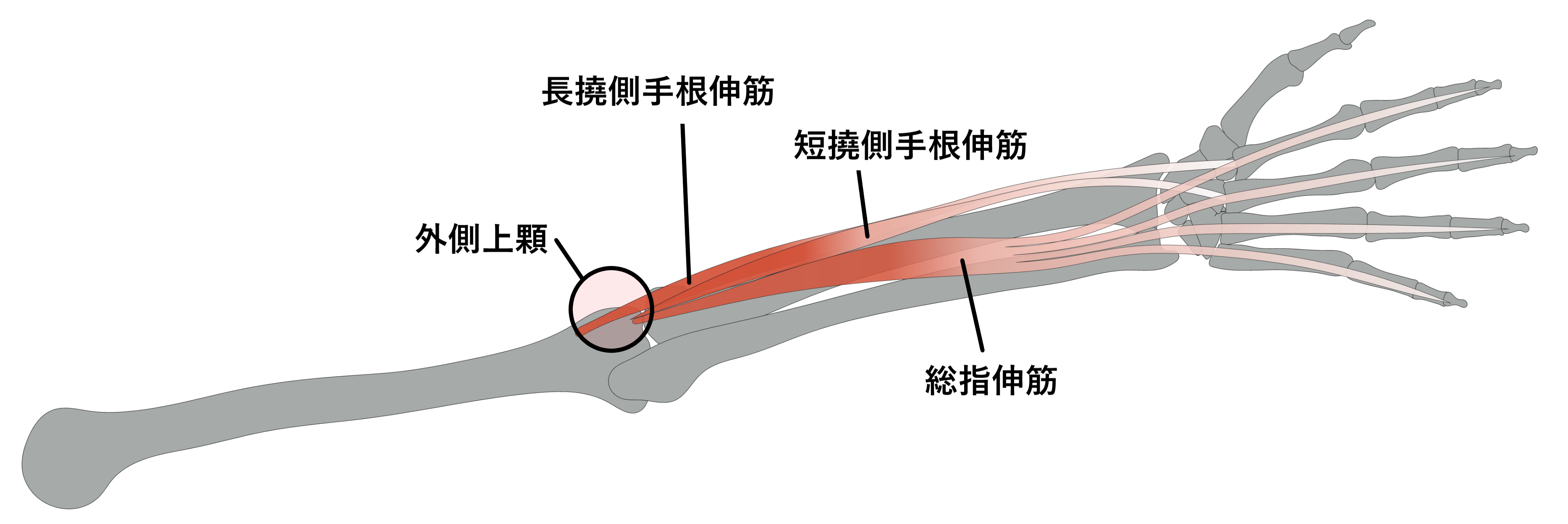
肘の外側には短橈側手根伸筋、長橈側手根伸筋、総指伸筋という3つの筋肉があります。
手を使う動作により何度も牽引されることで炎症が起き、テニス肘となります。
昔のテニスはバックハンドを片手で打つことが主流であり、その際に過度な負荷が外側上顆にかかり、痛める人が多かったことからこの名前が付きました。
また今のような高反発のラケットでなかったため、片手で強く打つ必要がありました。
現在は両手バックハンドが多くなり、ラケットパワーも向上したためテニス選手のテニス肘は以前より減少し、むしろ熟練者であれば内側(野球肘と言われる場所)に痛みが出ることも多いです。
ややこしいですが…
一般的な発生原因
外側上顆には物を持ちあげたり、雑巾を絞ったり、手首を反らせるときに使う筋肉が集まる場所となっているためフライパンを振る、買い物袋を手のひらを下にして持ち上げる、コップを持ち上げるなど普段からよく行う動作で負荷がかかり痛みが出ます。
さらに症状が進行するとペンで字を書くことやパソコンのキーボード操作、マウスのクリックなどでも強い痛みを感じるようになる場合もあります。
強い負荷に耐えられる筋肉でないため、繰り返し使うことにより筋肉や腱と骨の付着部に炎症が起こりテニス肘になります。
40歳以上の主婦にも発症率が高いことから、加齢による筋力の衰えや変性、性別などとの関連性も指摘されています。

当院の治療法
一番の治療法は手を使わないことです。
負担がなくなるわけですから最善の方法ですが、日常生活を送るうえではまず不可能です。
まずは日常の中のどんな動きで肘に負担をかけ、痛みを出しているか原因を探り、状況を把握してから治療を行います。
超音波エコーでの病態把握
超音波エコーで骨や筋肉、腱の損傷程度、ドップラーでの炎症反応を確認します。
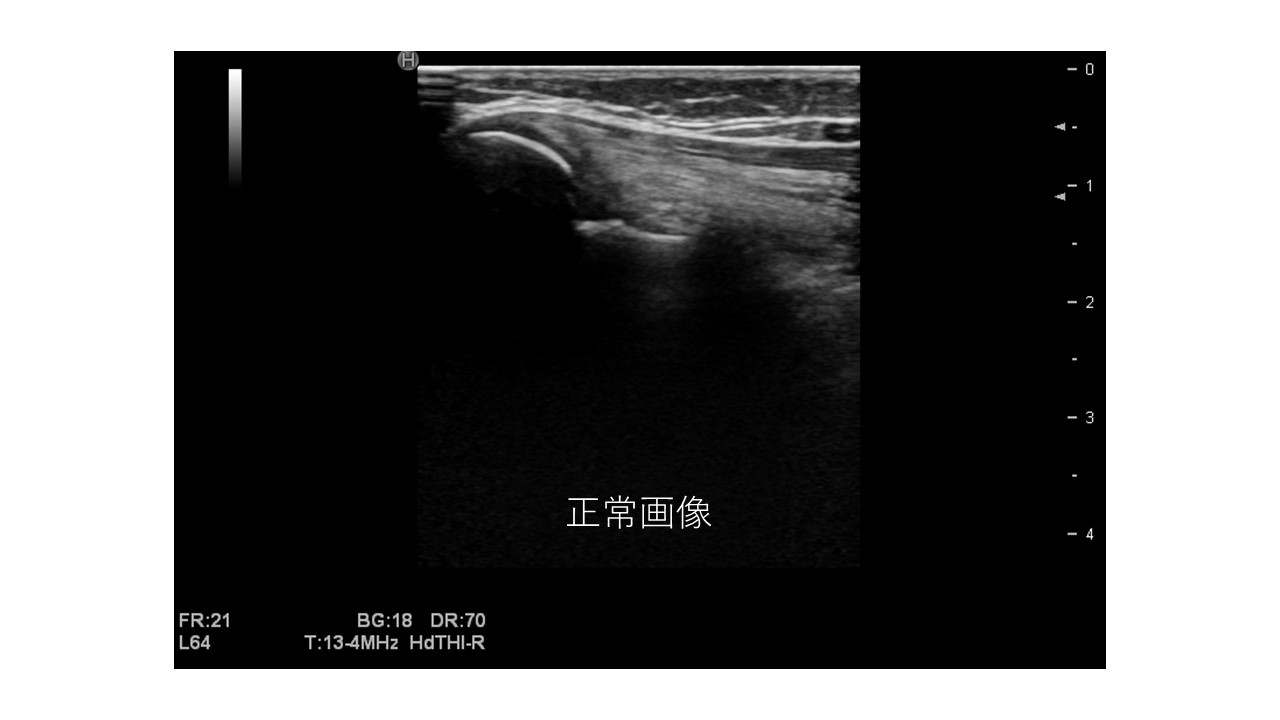
「正常な肘のエコー」
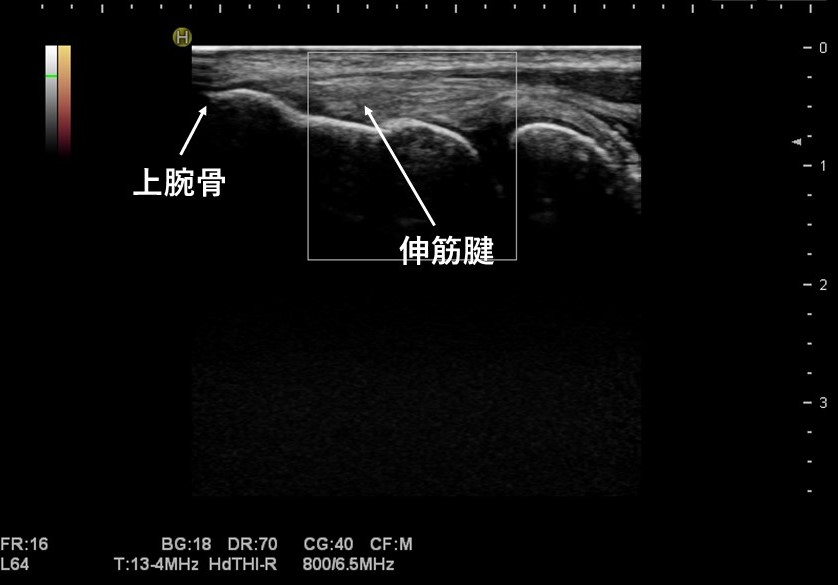
濃い白色のラインが骨となります。左側は上腕骨、右側は橈骨です。
骨の上にある川のように流れている繊維が筋肉です。
これをフィブリラパターンといいます。
この正常な肘のエコーでは骨に損傷がなく、筋線維がきれいに描出されます。
骨が損傷されると表面に不整像が確認でき、筋肉が損傷されるとドップラーにより炎症反応がみられ、フィブリラパターン(筋線維)の消失が見られます。
「筋肉に損傷が見られる肘」
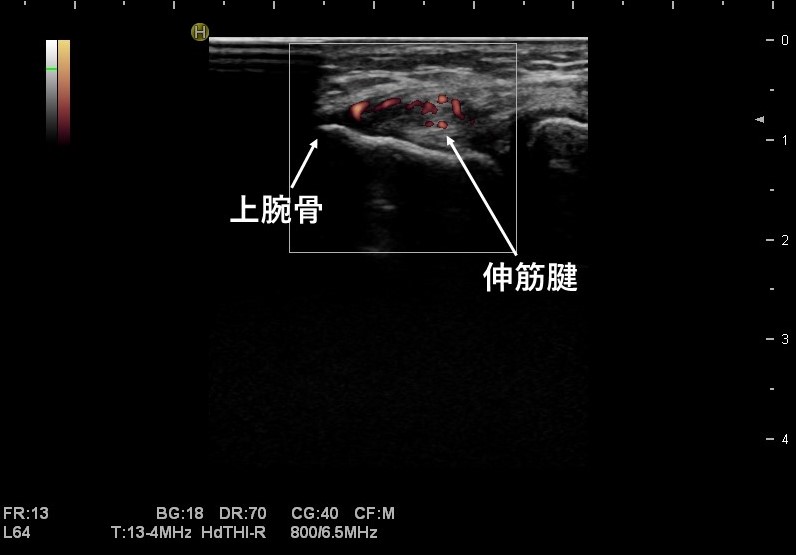
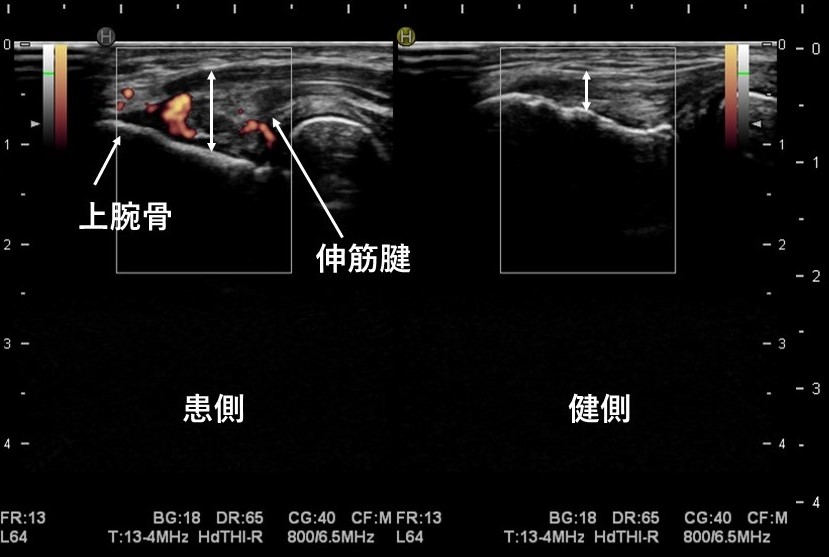
ドップラーによる筋肉の炎症反応が見られます。
赤くなっている所が炎症反応を起こし、血液を集めて治そうとしている場所です。
また健側に比べて患側の筋肉の幅が大きく、腫れていることが確認できます。
「骨に損傷が見られる肘」
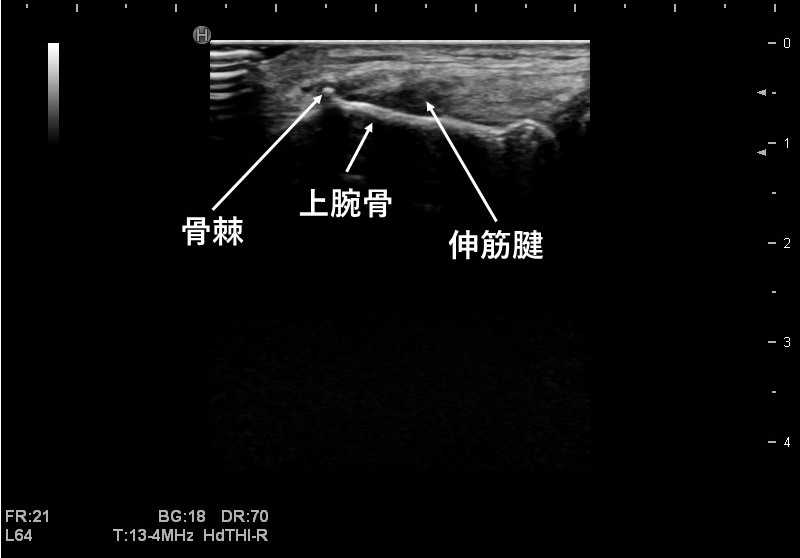
この写真では筋肉の繰り返しの牽引力により、骨が剥がれて小さな白い欠片が見えます。
フィブリラパターンも消失しており、筋肉の損傷が確認できます。
エコーで病態をしっかり把握することで、どのように治療すべきかを決めることができます。
そして経過をたどりながら現状を確認し、治癒を目指します。
ハイボルテージ・超音波・コンビネーション治療
痛みの軽減や筋肉の緊張緩和、炎症症状の軽減に効果があります。
電気を深部組織に到達させ、負担をかけている筋肉の柔軟性を上げることで牽引力を低下させ、痛みを減少させます。
ショックウェーブ
痛みが長いこと続き、変化が少ないような慢性状態となっている場合はショックウェーブを行います。
慢性化した組織に刺激を与え、新生血管の再生を促し活性化させることで治癒を促進します。
また生活の中で負担になっている動きを修正し、ストレッチやトレーニングなど家で出来るケアをお伝えします。
伸筋群のストレッチ
肘を伸ばしたまま手の甲を反対の手で持って、手のひら側に曲げるようにして筋肉を伸ばします。
※痛みが強くならない程度に30秒行ってください。
伸筋群のトレーニング



膝の上に肘を置いて腕を安定させ、手首の位置を固定したまま行います。
おもりを持ち上げるときは反対の手でサポートし、力を入れないように背屈させます。
背屈させた状態からゆっくり手首を下ろし、力を入れてコントロールしながら筋肉を伸ばすトレーニングを行います。
外側上顆炎は負担がかかりやすく無意識に手を使ってしまうため難渋するケースが多いです。
痛みが出始めてから対処が早ければ早いほど、痛みの軽減も早くなります。
慢性化する前に治療を行い、家でのケアをお伝えして痛みのない日常生活を送れるようサポートします。
投球フォーム改善指導
作成者:院長 山本幸治

作成者 山本幸治
小学5年生、投球時、肘が下がってしまいます。
投球時肘が下がると、肘内側部には牽引ストレスが、外側部には圧迫ストレスが過大となり、障害を起こしやすくなります。

左右の肩を結んだライン(赤ライン)上に肘および前腕がきてほしいです。
本人は肘を挙げて投げているつもりです。
ほとんどの子が挙上筋力不足とリリース位置の認知のずれです。
実際に本人が投げている動画を見せて、自分のイメージしているものと、これだけ違っているということを理解してもらいます。
そして修正するときは極端に行います(下部動画)。
実際にはこのように肘をピンピンに伸展し投げることはありません、そしてボールや腕も挙がり過ぎていますが、腕の軌道やリリース位置を認知してもらうためにわざと極端におこなってもらいます。
なんでも筋肉の炎症⁉ 野球肘編
執筆者:院長 山本幸治



執筆者 山本幸治
「筋肉の炎症ですね」
といわれて治療していたが、しかし中々痛みが改善されず来院される野球少年が結構おられます。
野球肘とは野球競技、特に投球動作によって引き起こされる肘障害の総称です。
野球肘は年代によって病態が大きく異なり、その年代の違いによる病態をしっかりと理解することが治療をするうえでも非常に大切になってきます。
すなわち骨の成長線(骨端線)が残存する成長期か骨端線が閉鎖した成人期かで対応は全く違ってきます。
今回は野球をやっている小学生が肘の内側が痛いといった場合を考えてみましょう。
小学生時期は筋肉、靱帯よりも骨の骨端軟骨部が最脆弱部位となるため、筋肉や靱帯部が損傷することはほとんど無く、多くは骨端障害となります。
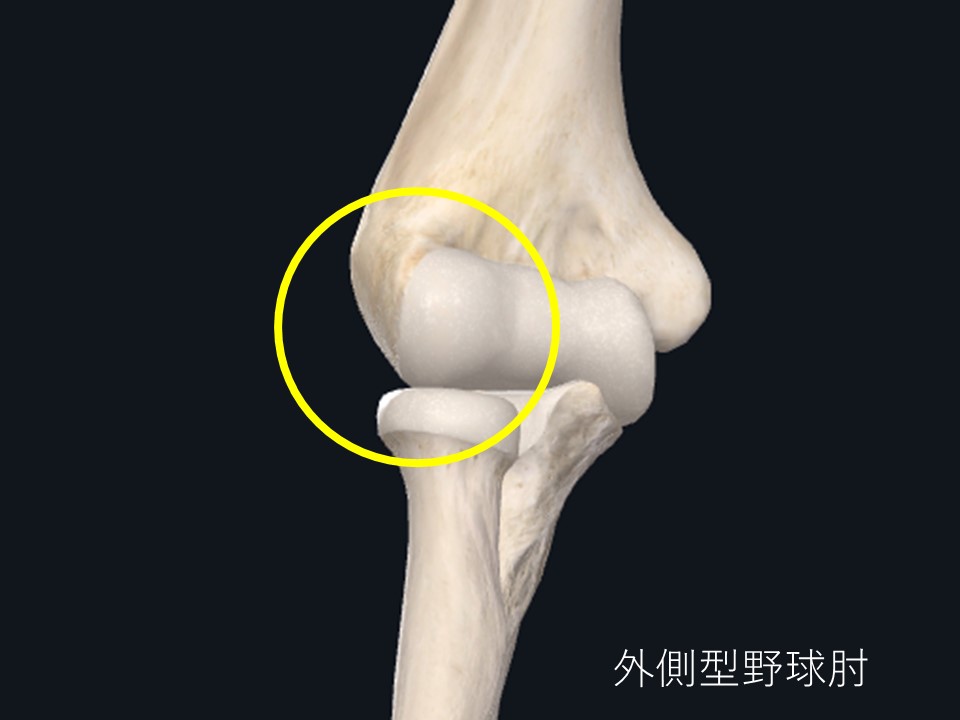
障害される場所により内側型野球肘、外側型野球肘、後方型野球肘と呼んだりします。
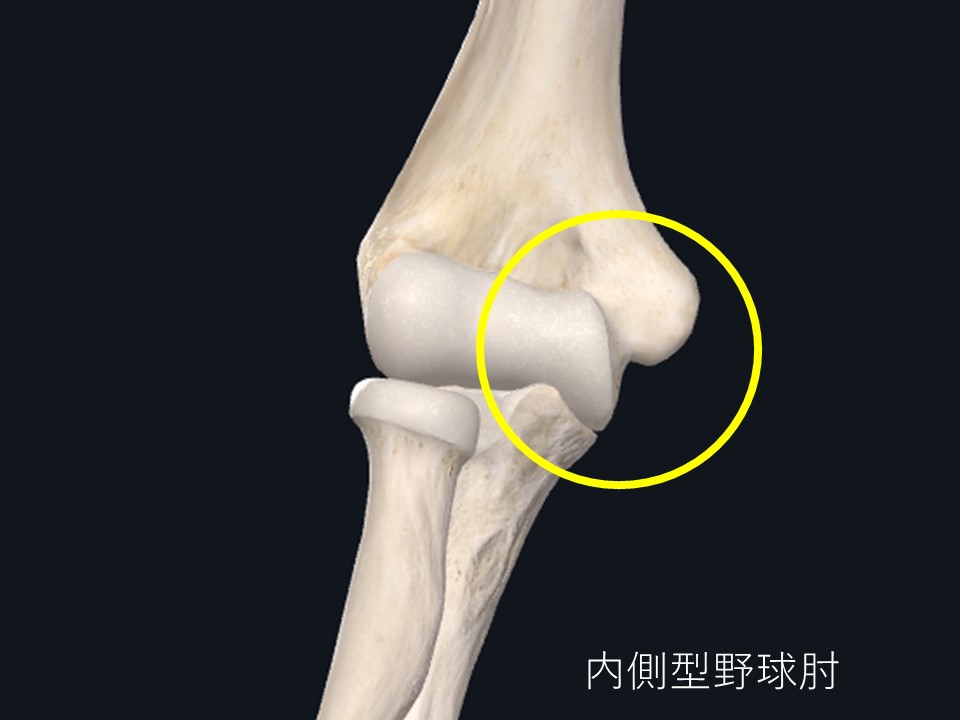
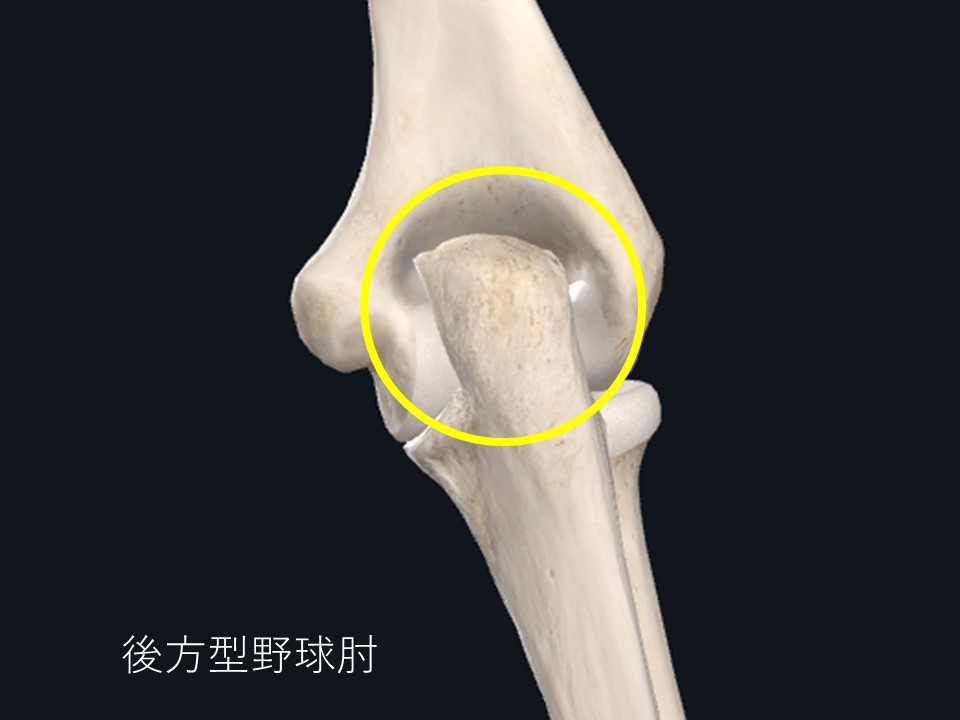
肘の内側が痛い場合、別名リトルリーグ肘とも呼ばれる内側型野球肘です。
野球少年が肘を痛がった場合、多くがこのタイプになります。
内側型野球肘は大きく分けて上腕骨内側上顆下端の骨端線部が損傷する場合と、上腕骨内側上顆下端の骨端核が障害される場合とがありますが、明らかに骨端核障害が多いです。
骨端核とは骨の成熟と共に現れ、成長とともに骨幹に癒合し大人の骨となります。
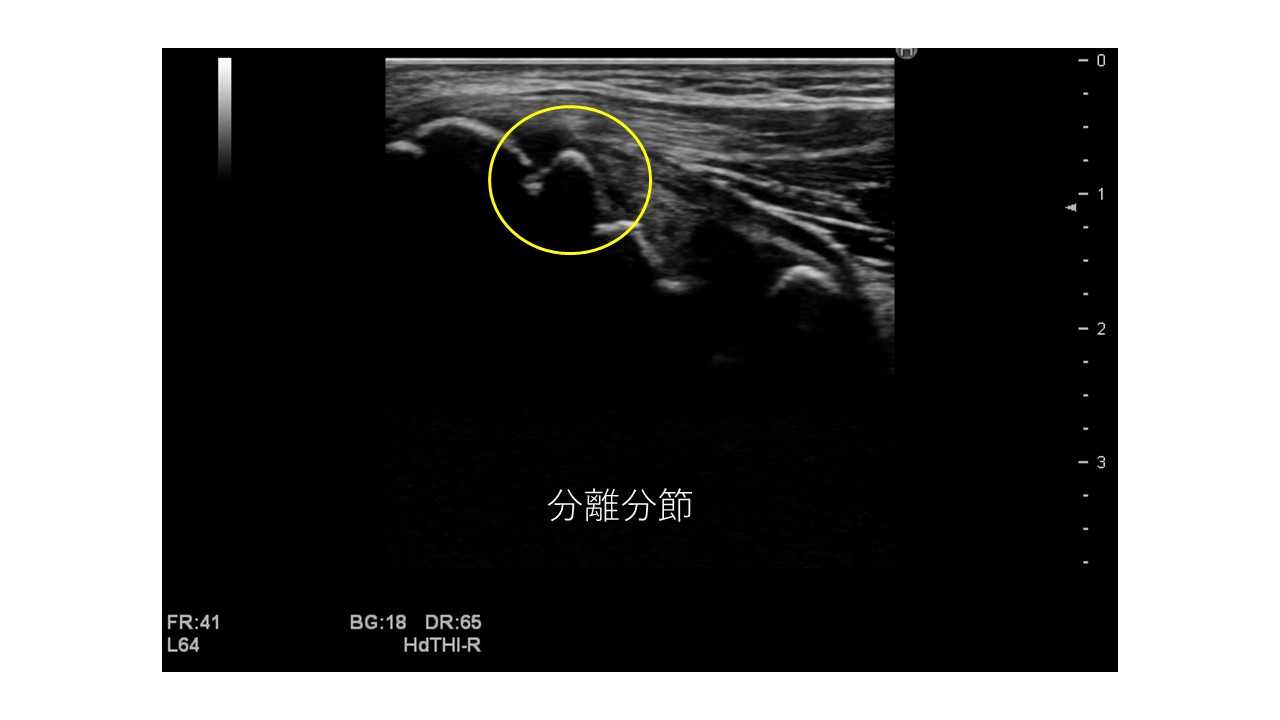
骨端核障害の中にも剥離骨折タイプと分離分節タイプがあります。
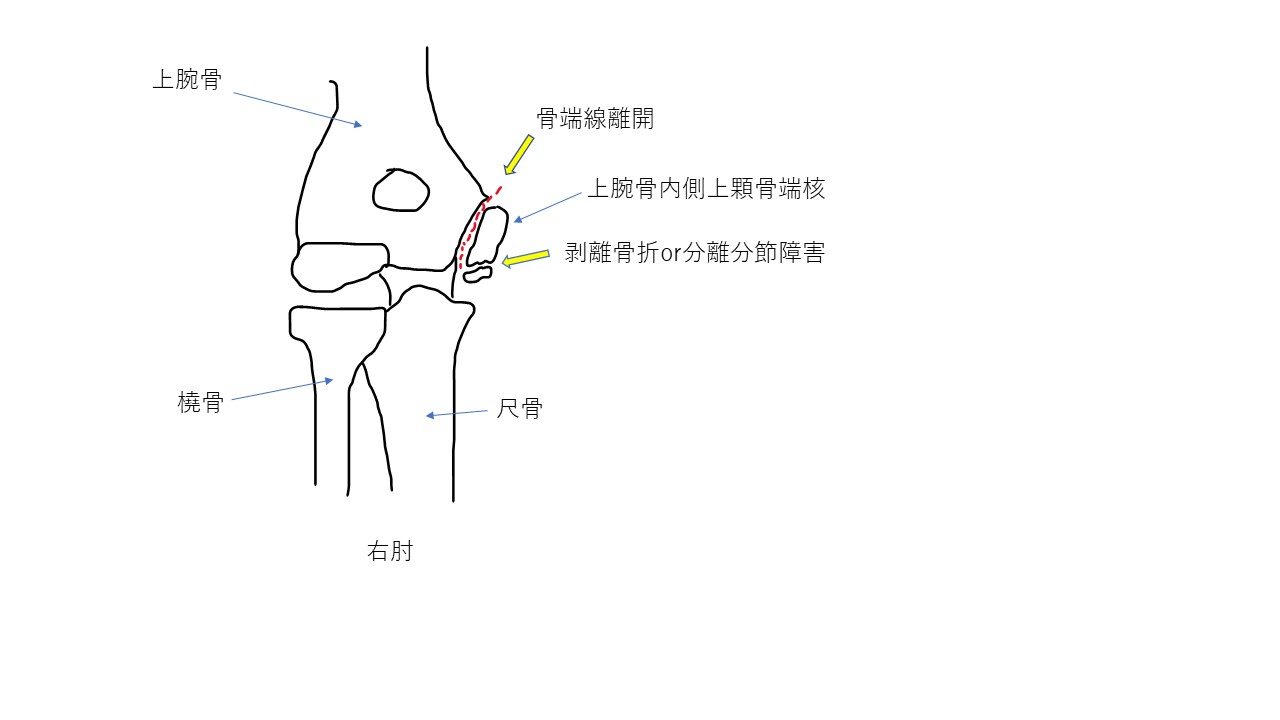
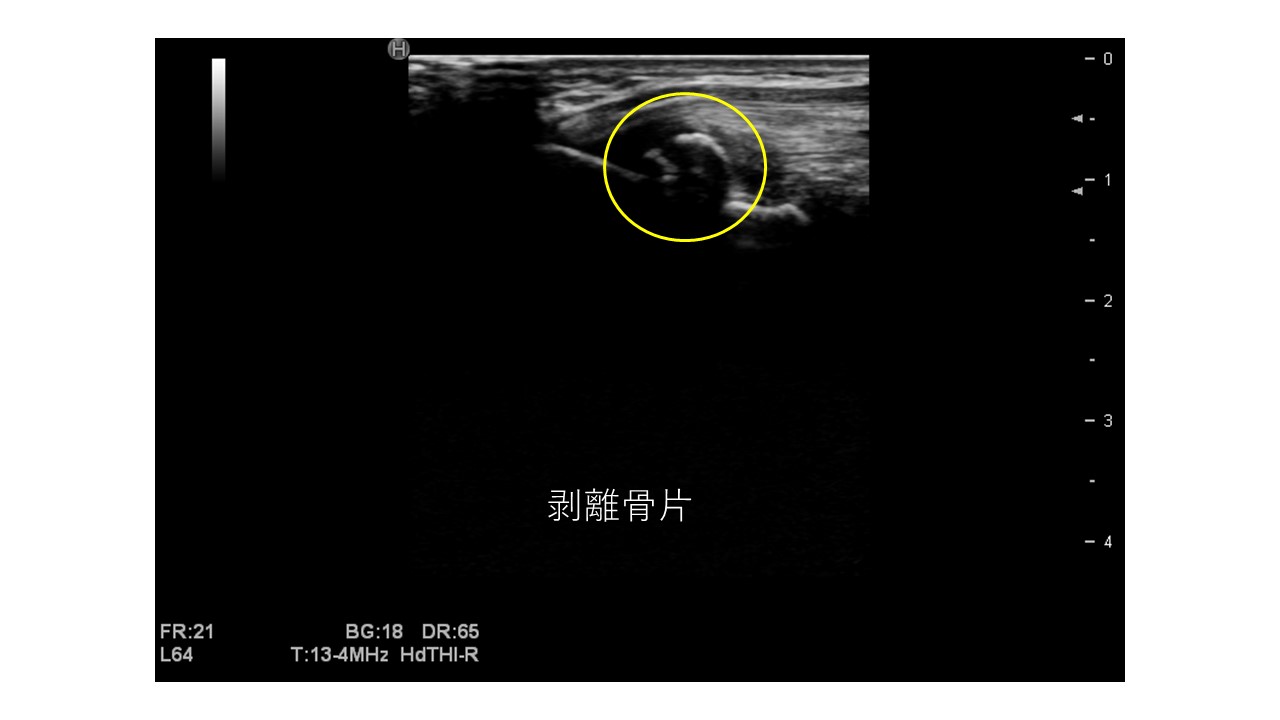
骨端核に不整があれば何でも剥離骨折とおっしゃる先生もみえますが、純粋な剥離骨折は少なく、多くは分離分節タイプです。
上腕骨内側上顆の剥離骨折は一発外傷になります。すなわち「あの1球で」というのが明確で、それ以前には痛みはほぼ無く、その1球後より急性発症したもので、痛みも比較的激甚です。
分離分節タイプは投げていたら徐々に痛くなってきたもので、投げて投げられないほどの痛みではなく、無理して投げ続けてしまい悪化させてしまうこともしばしばみられます。
内側型野球肘の場合、基本的には強固な固定は全く必要ありませんが、純粋な上腕骨内側上顆の剥離骨折の場合は、その程度によりギプス固定を行うこともあります。
これらの損傷は全てエコーで確認することができ、初期スクリーニングとしてはレントゲンよりも有用といわれています。
当院では運動器エコーの指導者でもある熟達した認定資格者がおります。
痛みがあれば何でも炎症!と言わずにしっかりと病状を把握して治療を行っていきましょう!
腰椎分離症と当院のアプローチ
執筆者: 門野隆顕

当院には野球やテニス、バスケットボールやゴルフなど様々な競技を行っている選手や学生に来院していただいておりますが、腰部の痛みを訴えて来院される方が多くいます。
腰部痛を考える上でどんな姿勢やどのような動きで痛みが出るのか、また年齢がいくつであるかによって考えられる疾患が変わります。
今回は、そのなかでも子供にとって特に注意が必要な腰椎分離症について紹介したいと思います。
成長期の子どもが腰痛を訴えた場合、かなりの確率で腰椎分離症、もしくは腰椎分離症の前段階である腰椎椎弓の疲労骨折を起こしているといわれています。
腰椎分離症は早期発見がとても大切なので、子供の腰痛を軽く考えずに早めに診察を受けて治療を開始することをお勧めします。
【腰椎分離症とは】
腰椎分離症(ようついぶんりしょう)(以下分離症)は、椎弓(ついきゅう)と呼ばれる腰椎の後方部分が折れて分離した状態のことを指します。
「椎弓」はリング状の構造をしており、そのリングの斜め後方は細く弱い部分で、背中をそらせて捻る動作やジャンプからの着地のような動作で大きな力がかかります。
そのような動作を繰り返すことによって骨にヒビ(疲労骨折)が入り、さらに圧力が加わることで骨折(分離)を起こします。ほとんどの分離症は圧力のかかりやすい第5腰椎に起こります。
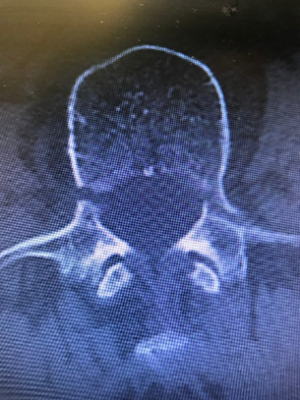
骨の連続性が保たれている疲労骨折状態で気付くことが出来れば、休養することで骨癒合が見込めますが、完全に分離してしまうと癒合する可能性は低くなってしまうため早期発見と治療が重要となります。
また両側(左右)の分離症の場合は、将来的に腰椎すべり症に移行しやすく腰椎椎間板ヘルニアになる可能性も高まるため更に注意が必要です。
成長期は骨の構造が弱いため、 スポーツを行っている小学生~高校生に発症することが多く、特定方向への動作を繰り返すスポーツ(野球・サッカー・バレー、テニス、バスケットなど)で、 発症しやすいとされており、腰痛を訴える一般人の約5%、スポーツ選手では30~40%が分離症を起こしているとも言われています。
すべての人が分離症になるわけではなく、先天的な遺伝によって腰椎が弱く、スポーツと関係なく分離症を生じる場合もあります。
体質的な要因や痛みの程度も様々であり、経過を追って観察することが重要です。
【症状】
腰椎分離症の症状は背中を反らす動作で腰痛を訴える事が多く、腰痛が 2週間以上続く場合は腰椎椎弓疲労骨折や分離症を疑う必要があります。(まれに前かがみでも痛みが出現することもあります)
また練習や試合中に痛みが出る場合や、長距離走などで痛みが出る場合も分離症のサインです。
狭い範囲にズキッと響く痛みや叩打痛、圧痛、痺れなどを認める場合があります。
多くは骨が未発達な成長期の小学生~高校生(特に中学生頃)に起こります。
遺伝により元々腰椎が弱い場合もありますが、多くは腰を反らす動作やジャンプ、体を捻る動作を繰り返し行うスポーツで、脆弱部である腰椎の後方部分に亀裂が入り分離症となります。
野球、サッカー、バレーボール、テニス、バスケットボール、ラグビー、柔道などの競技はジャンプからの着地、特定の同一方向への身体の捻りといった動作を繰り返すスポーツの過度な練習が原因となるケースが多いとされています。
そして身体の使い方に問題がある場合も多く、分離症になった人の特徴として股関節や胸椎が硬いまま長時間練習や試合を続けておこなったといった特徴があります。
腰は本来動きの少ない関節ですが、腰の上下の関節である股関節や胸椎の可動域が狭いために腰がその代償運動を行い、その蓄積によって疲労骨折や分離症となります。

【原因】
スポーツを続けるためには体の柔軟性を獲得し、腰に負担がかからない動きを習得することが重要です。
そして練習やトレーニング時間が長く、休養できないことも原因の一つになります。
体を回復(修復)させる時間が短ければダメージが蓄積され、いずれケガとなって現れます。
JOINT BY JOINT theory
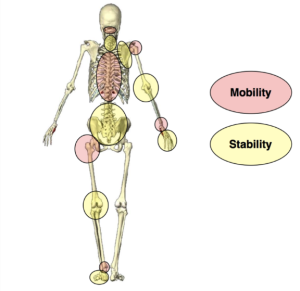
関節は動きの大きい関節(Mobility)と動きの小さい関節(Stability)が交互になっており、腰はStability、つまり動きの少ない関節となります。
腰を挟んでいる胸椎と股関節はMobility、動きの大きい関節となります。
このMobility関節である胸椎と股関節の可動域が制限されるとStability関節である腰椎が動かざるを得ない状況となり、その負担の蓄積が分離症となって現れます。
腰の障害を改善するためには胸椎や股関節の可動域を確保する必要があり、この可動域が改善されないまま復帰しても再発する可能性が高くなります。
【判断基準】
まず始めに理学所見として、身体を反る・捻る際の痛みや腰椎の棘突起を押した時の痛みなどを検査します。
痛みが強く出る場合や2週間以上痛みが続いている場合は専門医を紹介し、腰椎分離症の診断に必要な画像検査(レントゲン、 MRI、 CT)をしていただくことを勧めています。
分離症を早期発見するためには、レントゲンで特に異常なしと言われた場合でも、より精査する必要があります。
身体所見などから腰椎分離症の疑いがあるが、レントゲンで分離がはっきりしない際にはMRIが必須です
。
MRIでは椎弓の骨髄浮腫を確認し初期分離症(疲労骨折)の診断が行われます。
MRIの中でも初期の腰椎分離症を発見するにはSTIRという撮影法が重要です。
分離しているところ(椎弓根)の内出血や骨の浮腫などを捉えることができ、早期発見・早期治療を行うことができます。
進行度合い(病期)や分離部の骨癒合の経過を判断する目的にはCT検査が有用です。
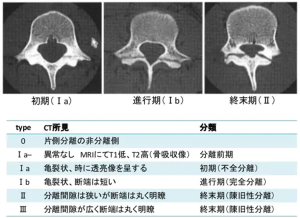
(Alqarni. Physical Therapy in Sport. 2014 1.Clinical tests to diagnose lumbar spondylolysis and spondylolisthesis: A systematic review)
腰椎分離症の病期は、椎弓にひびが入った状態の初期、分離が進んでいく進行期、完全に分離した終末期(偽関節型)という3段階に分類できます。
終末期まで進行している場合は骨癒合をほとんど望めません。
※片側分離の場合の目安期間
| 初期 | 進行期 | 終末期 | |
| 癒合期間 | 2~3か月 | 4~6か月 | 1年 |
| 癒合割合 | 80~90% | 50~60% | 0~20% |
【治療法】
分離部の骨が癒合(骨がくっつくこと)する事を治療の第一目標とします。
骨癒合が望める初期、進行期の場合は負担をかけないように生活指導を行い、腰部を動かさないよう注意しながら治療と運動療法を行います。
当院ではハイボルテージ治療や超音波治療などを行い、疼痛コントロールとともに癒合しやすくなるよう治療します。
超音波治療のなかでもLIPUS(低出力パルス超音波)は、骨折の早期癒合にエビデンスがあります。
痛みが消退してきたら運動療法をおこないます。
運動療法は胸椎、股関節を中心に体の可動域が狭い場所のストレッチや体幹部のトレーニング、動作のエラーも同時に改善します。
また家でもストレッチしていただくよう動画を送り、復習できるようにしています。家でもケアすることで復帰が早くなります。
当院では学生も多く、試合が近い場合やどうしても出たい試合が間近にあるなど、どうしても競技をしなければならない場合があります。
痛みやケガの状況を把握し、最大限選手の希望を聞きながら様々な治療プランを提案して
‘‘その時の最良の選択‘‘ができるようお手伝いします。
腰部痛や分離症でお困りの方は当院に一度ご相談ください。
それって本当に梨状筋症候群?(椎間板ヘルニア 坐骨神経痛 梨状筋症候群 Deep Gluteal Syndrome)
作成者:院長 山本幸治
執筆者 山本幸治
坐骨神経痛で悩まれている方は非常に多いですね。

坐骨神経痛を呈する代表が腰椎椎間板ヘルニアです。
腰椎椎間板から脱出した髄核が神経を圧迫することによって坐骨神経痛が出現します。
腰椎椎間板ヘルニアについては前記事をご覧ください。
腰椎椎間板ヘルニア以外にも坐骨神経痛を呈するものは多くあります。
その代表が梨状筋症候群です。
【梨状筋症候群とは】
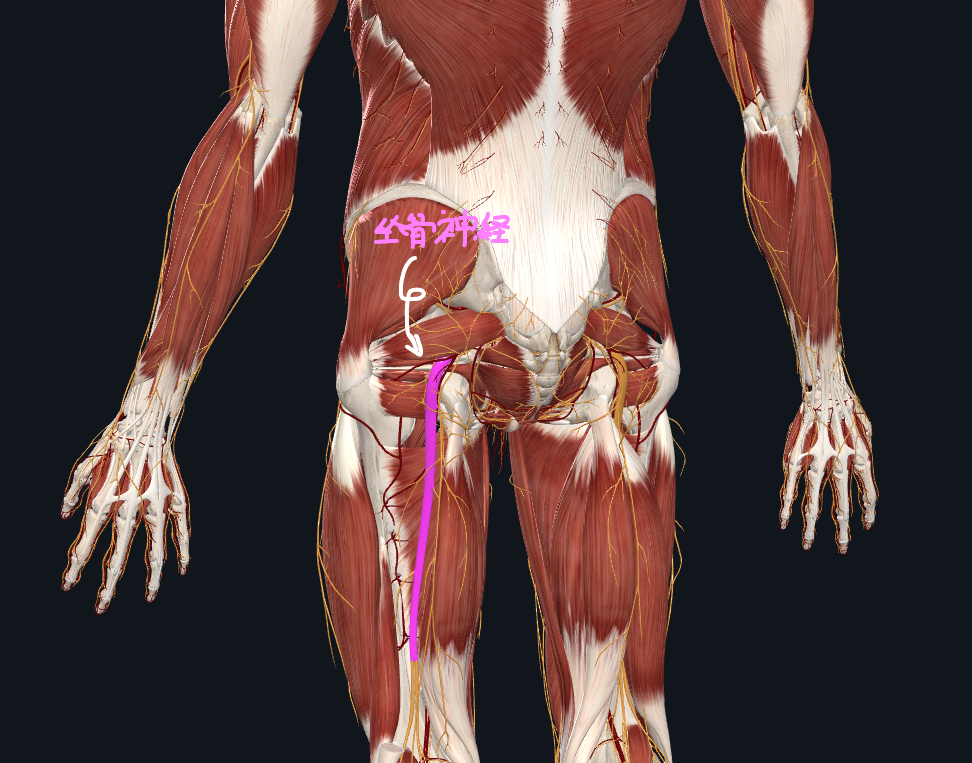
坐骨神経はこのように梨状筋の下から出てきて下肢へ走行しています。
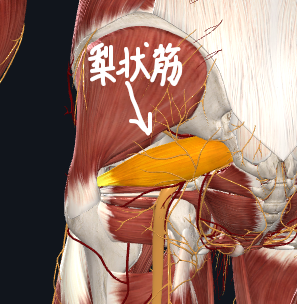
ここで圧迫されて坐骨神経痛を呈するものを梨状筋症候群と呼んでいます。
教科書的には坐骨神経はこのように梨状筋の下から出てくるとなっていますが、実はそうでないものもたくさんあります。
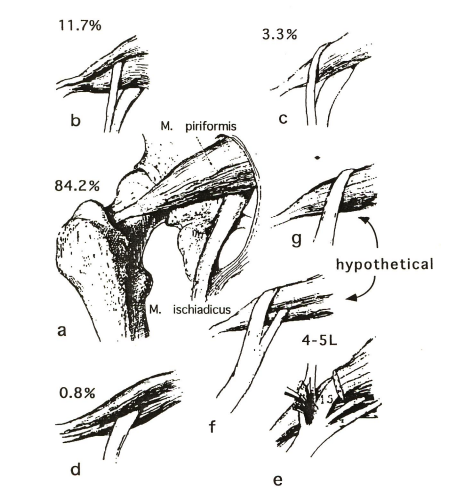
坐骨神経と梨状筋との解剖学的バリエーション(Beaton, 1937より引用)1)
20年前にもなりますが、ボクが行ったアメリカの大学での3ヵ月間の解剖実習でもご検体6体中、2体に破格(坐骨神経が梨状筋の下からではなく、梨状筋実質を貫通しているもの)見られました。
今まではこの臀部で坐骨神経が絞扼され神経痛を呈するものは梨状筋が原因とされてきました。
しかし近年では、深臀部症候群(Deep Gluteal Syndrome)という報告が散見されるようになってきました。
【深臀部症候群(Deep Gluteal Syndrome)】
深臀部症候群(以下DGS)とは、「坐骨神経の非椎間板性及び骨盤外性絞扼を原因とする臀部から鼡径部への疼痛を呈する症候群」2)と定義されています。
つまり、坐骨神経痛を呈するものには、梨状筋症候群以外にも病態が存在するということが解ってきたのです。
臀部の解剖学的な異常が神経のスぺースを狭小化させ、坐骨神経のみならず、上殿神経、下殿神経、後大腿皮神経、陰部神経などを絞扼し臀部から下肢痛、鼡径部痛に至るまで症状が発せられます。
この臀部スペース内での坐骨神経の絞扼には以下のものが考えられています。
1.梨状筋
2.血管を含む線維性バンド
3.臀筋群、ハムストリングの瘢痕化
4.双子筋-内閉鎖筋複合体
5.血管の異常性
6.スペース占拠性病変
7.外傷や複数回の手術
通常、坐骨神経は股関節の動きに伴って、旺盛に滑走・移動していますが、このDGSによって絞扼されると、癒着を起こすと同時に神経も虚血状態となり、組織が酸欠状態となることにより強い神経痛を呈するのです。
【治療】
当院ではDGSによる坐骨神経痛を、どこで神経が障害されているか、超音波エコーにより特定するとともに、エコー下でハイボルテージ施療や手技によるリリースを行っております。
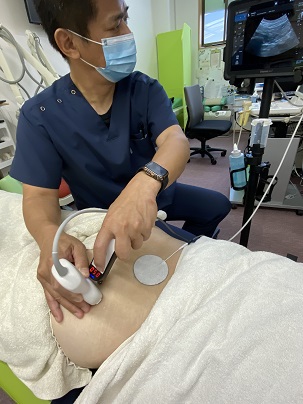
それにより今までなかなか改善されなかった臀部や足の痺れが解消されることを経験しております。
なかなか改善されない臀部から下肢への痛みや痺れでお悩みの方、お気軽にご相談ください。
1)Beason LE, Anson B.J. The relation of the sciatic nerve and its subdivisions to the piriformis muscle. Anat Record. 1937;70:1-5.
2) McCrory P, Bell S. Nerve entrapment syndromes as a cause of pain in the hip, groin and buttock. Sports Med 1999; 27: 261–74.
ブログ・目次
- 腰痛(6)
- 椎間板ヘルニア(4)
- 坐骨神経痛 梨状筋症候群(1)
- 腰部脊柱管狭窄症(3)
- 腰椎分離症(4)
- 変形性股関節症 臼蓋形成不全(1)
- 四十肩・五十肩(8)
- 石灰沈着性腱板炎(1)
- 肩こり 頚肩腕症候群 姿勢不良(1)
- 頚椎症性神経根症(1)
- 野球肩 野球肘(25)
- リトルリーガーズショルダー(1)
- 腱板損傷(2)
- 胸郭出口症候群(TOS) 野球(1)
- ベネット病変(骨棘)、投球障害肩(1)
- 変形性膝関節症(2)
- オスグッド(1)
- シンスプリント(1)
- 肘内障(1)
- 足底腱膜炎(足底筋膜炎)(1)
- 上腕骨外側上顆炎(テニス肘)(2)
- ばね指(1)
- めまい メニエール病 良性発作性頭位めまい症(BPPV)(1)
- 橈骨遠位端骨折(コーレス骨折)(1)
- ジョーンズ骨折(1)
- イズリン病(Iselin、第5中足骨粗面) (1)
- 顎関節脱臼(1)
- 栄養(2)
- 低酸素トレーニング(加圧トレーニング)(2)
- 超音波骨折療法(LIPUS)(2)
- 体外衝撃波(2)
- 立体動態波 ハイボルテージ(1)
- スーパーライザー(2)
- 投球フォーム指導(38)
- パーソナルトレーニング(3)
- コンディショニングスペース(2)
- 酸素カプセル(6)
- トレーナー活動(7)
- 日本超音波骨軟組織学会(JSBM)(25)
- 東海野球傷害研究会(5)
- 健康管理士(3)
- 新型コロナウイルス感染症(COVID-19)(3)
- 特別施術(5)
- LPST(腰椎・骨盤安定化)プログラム(8)
- 学び(41)
- お役立ち情報(20)
- 野球(12)
- 大学院(6)
- 当院セミナー、勉強会、講師(9)
受付・施術時間 (予約制)
| 月 | 火 | 水 | 木 | 金 | 土 | 日 | |
|---|---|---|---|---|---|---|---|
| 午前 | ○ | ○ | - | ○ | ○ | ○ | - |
| 午後 | ○ | ○ | - | ○ | ○ | ○ | - |
午前9:00~12:00
午後4:00~8:00
(土曜、日曜午後は7:00まで)
祝祭日施術有り。
(大型連休を除く)
休院日
水曜・日曜
*急患の場合はこの限りではありません。お電話して下さい。
所在地
〒502-0909岐阜県岐阜市
白菊町5-10
駐車場あり
058-297-1779